ハイリスク薬の種類と安全管理
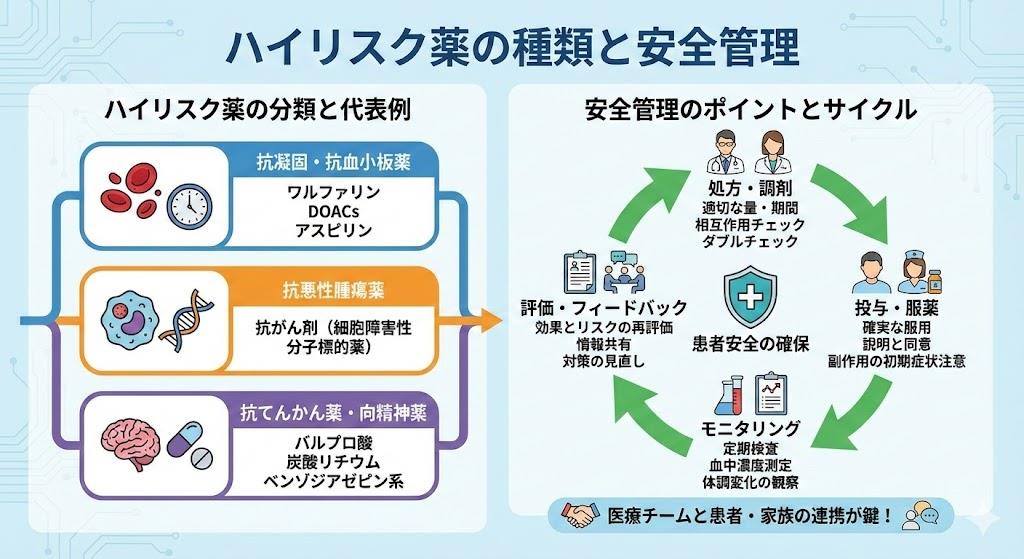
ハイリスク薬の種類別分類と具体例
ハイリスク薬は、特定薬剤管理指導加算の対象となる医薬品として、12の薬効分類に大別されています。これらの分類は診療報酬制度に基づいて定められており、薬剤師による特別な管理と指導が求められています。
抗悪性腫瘍剤 🔬
抗がん剤は最も注意を要するハイリスク薬の代表例です。細胞毒性が強く、投与量や投与間隔の管理が生命に直結します。経口抗がん剤の普及により、外来治療での管理がより重要になっています。
免疫抑制剤 🛡️
臓器移植後の拒絶反応防止や自己免疫疾患の治療に使用される薬剤群です。シクロスポリン、タクロリムス、ミコフェノール酸モフェチルなどが含まれ、血中濃度モニタリング(TDM)が必要な薬剤も多く含まれています。
不整脈用剤 ⚡
心房細動や心室頻拍などの不整脈治療に使用される薬剤で、β遮断薬(メトプロロール、アテノロール)、クラスI抗不整脈薬(フレカイニド、プロパフェノン)、クラスIII抗不整脈薬(アミオダロン)などが含まれます。心電図の変化や心機能への影響を継続的に監視する必要があります。
抗てんかん剤 🧠
フェニトイン、カルバマゼピン、バルプロ酸、レベチラセタムなどの抗てんかん薬は、血中濃度の個人差が大きく、治療域と中毒域が近接している薬剤が多いのが特徴です。突然の中止により重篤な発作を誘発するリスクがあるため、段階的な減量が必要です。
血液凝固阻止剤(内服薬) 🩸
ワルファリン、DOAC(直接経口抗凝固薬)であるダビガトラン、リバーロキサバン、アピキサバン、エドキサバンが該当します。出血リスクと血栓リスクのバランスを取りながら、適切な抗凝固効果を維持する必要があります。
ハイリスク薬の安全管理における薬剤師の役割
薬剤師は、ハイリスク薬の安全管理において中心的な役割を担っています。特定薬剤管理指導加算1の算定要件として、関連副作用の有無確認と特に注意を要する事項についての指導が義務付けられています。
継続的な患者モニタリング 📊
ハイリスク薬を服用する患者に対しては、定期的な副作用チェックと効果判定が不可欠です。薬剤師は処方医との連携により、検査値の変動や自覚症状の変化を総合的に評価し、投与量の調整や休薬の提案を行います。
特に糖尿病用剤では、血糖自己測定値の記録確認、低血糖症状の有無、HbA1cの推移などを総合的に評価する必要があります。スルホニル尿素系薬剤(グリベンクラミド、グリクラジド)やインスリン製剤では、重篤な低血糖リスクに特に注意を要します。
薬物相互作用の管理 ⚠️
ハイリスク薬の多くは薬物相互作用のリスクが高く、併用薬の確認と相互作用チェックが重要です。ワルファリンとNSAIDs、抗てんかん薬と他の中枢神経系薬剤、免疫抑制剤と生ワクチンなど、重篤な相互作用を回避するための専門知識が求められます。
患者教育と服薬支援 📚
ハイリスク薬の効果を最大化し、副作用を最小化するためには、患者への十分な説明と理解促進が不可欠です。服薬タイミング、食事との関係、保存方法、副作用の初期症状などについて、わかりやすく説明する技術が求められます。
ハイリスク薬の服薬指導における注意点
ハイリスク薬の服薬指導では、一般的な薬剤以上に細かな注意点があります。患者の生活環境や理解度に応じた個別化された指導が重要です。
ジギタリス製剤の管理 💓
ジゴキシンは治療域が狭く、中毒症状(悪心、嘔吐、視覚異常、不整脈)の早期発見が重要です。腎機能低下時の用量調整、併用薬による血中濃度への影響、電解質異常(特に低カリウム血症)の管理が必要です。高齢者では特に蓄積しやすく、定期的な血中濃度測定が推奨されます。
テオフィリン製剤の注意点 🫁
喘息治療に使用されるテオフィリンは、狭い治療域と多くの相互作用が特徴です。カフェイン摂取量、喫煙習慣、発熱時の代謝変化、肝機能の影響などを総合的に評価する必要があります。血中濃度が治療域を超えると、痙攣や不整脈などの重篤な中毒症状を示すことがあります。
カリウム製剤(注射薬)の危険性 ⚡
静脈内投与されるカリウム製剤は、急速投与により致命的な不整脈を引き起こす可能性があります。投与速度の厳格な管理、心電図モニタリング、血清カリウム値の頻回測定が必要です。経口薬への切り替えタイミングの判断も重要な役割です。
精神神経用剤の管理 🧠
SSRI、SNRI、抗精神病薬、抗パーキンソン薬などは、薬物動態の個人差が大きく、副作用の種類も多様です。セロトニン症候群、悪性症候群、錐体外路症状、体重増加、糖尿病の発症・悪化などの副作用モニタリングが重要です。また、自殺念慮の増強リスクについても継続的な評価が必要です。
ハイリスク薬の特定薬剤管理指導加算の要件
特定薬剤管理指導加算1は、ハイリスク薬に対する薬学的管理の重要性を診療報酬上で評価する制度です。この加算を適切に算定するためには、具体的な要件を満たす必要があります。
算定要件の詳細 📋
- 関連副作用の有無等の確認
- 特に注意を要する事項についての指導
- 患者の病態および服薬状況の把握
- 副作用の早期発見、重篤化防止のための継続的な服薬指導
- 必要に応じた処方医への情報提供
加算対象となる12の薬効分類すべてに対して、画一的な指導ではなく、各薬剤の特性に応じた個別化された管理が求められています。膵臓ホルモン剤(インスリン製剤)では低血糖症状の確認と対処法の指導、抗HIV薬では服薬アドヒアランスの維持と耐性化防止の指導など、専門性の高い知識が必要です。
記録と情報提供 📝
薬歴への適切な記録は加算算定の必須要件です。患者の訴え、客観的な評価、薬剤師の判断、今後の方針などを系統的に記載し、他の医療従事者との情報共有を図ります。処方医への疑義照会や情報提供も重要な業務の一環となります。
継続的な教育と研修 📚
ハイリスク薬の適切な管理には、薬剤師の継続的な学習が不可欠です。新薬の上市、添付文書の改訂、ガイドラインの更新などに対応するため、定期的な研修参加や文献調査が求められます。
日本薬剤師会が発行する「薬局におけるハイリスク薬の薬学的管理指導に関する業務ガイドライン」は、実務における重要な指針となります。
日本薬剤師会のハイリスク薬業務ガイドラインには、具体的な管理手順と注意点が詳細に記載されています
ハイリスク薬の医療現場における独自の運用基準
各医療機関では、標準的な分類に加えて独自のハイリスク薬基準を設定している場合があります。これは、施設の特性や患者層に応じたより細やかな安全管理を目的としています。
施設独自の分類基準 🏥
- 治療有効域の狭い医薬品
- 中毒域と有効域が接近し、投与方法・投与量の管理が困難な医薬品
- 体内動態に個人差が大きい医薬品
- 生理的要因(肝障害、腎障害、高齢者、小児等)で個人差が大きい医薬品
- 不適切な使用によって患者に重大な害をもたらす可能性がある医薬品
特殊な管理を要する薬剤 ⚠️
医療機関によっては、発売直後の新薬、医療事故報告が多い薬剤、特定の投与経路(吸入薬、外用薬など)についても独自にハイリスク薬として指定している場合があります。特に、単位(Unit)で投与量が設定されている注射薬(インスリン、ヘパリンなど)は、単位間違いによる重大事故のリスクが高く、厳重な管理が必要です。
多職種連携による安全管理 👥
現代の医療現場では、薬剤師だけでなく、医師、看護師、検査技師などの多職種が連携してハイリスク薬の安全管理に取り組んでいます。定期的な症例検討会、インシデント分析、安全対策の見直しなどを通じて、継続的な改善を図っています。
デジタル技術の活用 💻
電子カルテシステムや薬歴管理システムにハイリスク薬のアラート機能を組み込み、処方時や調剤時の安全チェックを強化している施設も増えています。バーコード認証システムや自動分包機との連携により、調剤過誤の防止にも寄与しています。
患者参加型の安全管理 🤝
近年は、患者自身にもハイリスク薬に関する知識を持ってもらい、安全管理に参加してもらう取り組みが注目されています。お薬手帳の活用促進、副作用ダイアリーの記録、緊急時連絡体制の構築などにより、医療従事者と患者が協力した安全管理体制を構築することが重要です。
ハイリスク薬の安全管理は、医療の質と患者安全に直結する重要な業務です。薬剤師は専門知識を活かし、他職種と連携しながら、患者一人ひとりに最適な薬物療法の提供に努める必要があります。継続的な学習と技術向上により、より安全で効果的な薬物治療の実現を目指していきましょう。
ハイリスク薬チェックシート 第5版 本当に必要なモニタリング・患者ケアを見逃さない
